Leki okulistyczne – przewodnik o diagnozowaniu, profilaktyce i leczeniu schorzeń wzroku
Choroby oczu dotykają coraz większą część populacji niezależnie od wieku, choć ich częstotliwość znacząco rośnie wraz z upływem lat. Według najnowszych badań epidemiologicznych, w Polsce na różne formy schorzeń narządu wzroku cierpi nawet 20-28% społeczeństwa, przy czym większa zachorowalność obserwowana jest w aglomeracjach miejskich. Schorzenia okulistyczne mogą rozwijać się powoli i bezobjawowo przez długi czas, ale również przebiegać gwałtownie z wyraźnymi symptomami, które znacząco obniżają komfort życia. Nieleczone problemy z oczami prowadzą nie tylko do pogorszenia ostrości widzenia, ale w skrajnych przypadkach mogą skutkować całkowitą utratą wzroku. Współczesna medycyna oferuje jednak szereg skutecznych metod diagnostycznych i terapeutycznych, które umożliwiają pacjentom prowadzenie aktywnego życia nawet w przypadku zaawansowanych schorzeń okulistycznych. Wczesne wykrycie i odpowiednie leczenie są kluczowe dla zachowania prawidłowego widzenia przez długie lata.
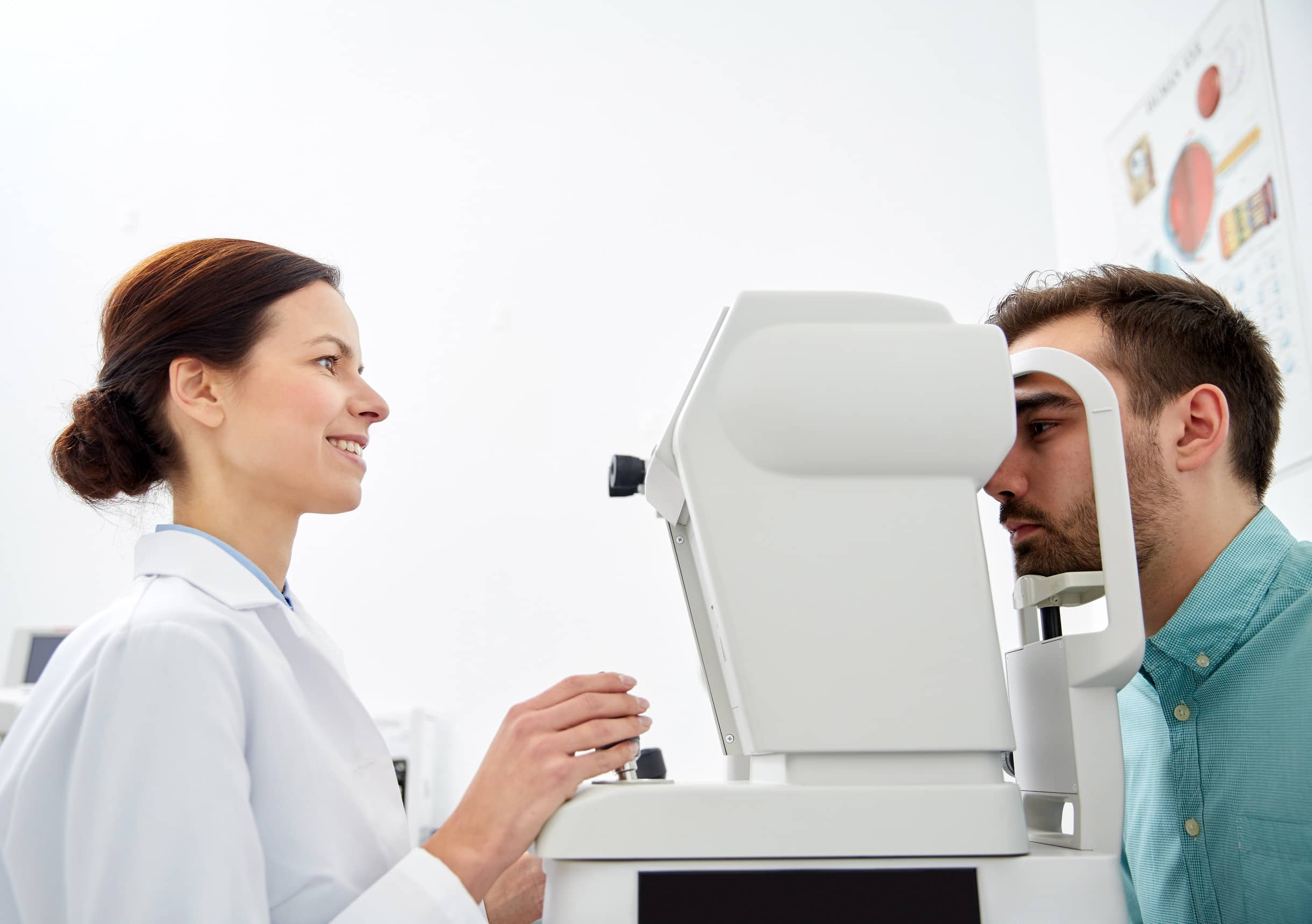
Najczęstsze choroby oczu i ich objawy
Zapalenie spojówek – rodzaje i metody leczenia
Zapalenie spojówek to jedna z najczęściej występujących chorób oczu, charakteryzująca się stanem zapalnym cienkiej, przezroczystej błony pokrywającej przednią część oka oraz wewnętrzną powierzchnię powiek. Schorzenie to może mieć różne podłoże, co determinuje zarówno objawy, jak i metody leczenia.
Najczęstsze objawy zapalenia spojówek to intensywne zaczerwienienie oczu, pieczenie, łzawienie, światłowstręt, swędzenie oraz obecność patologicznej wydzieliny. W zależności od czynnika wywołującego, wydzielina może być wodnista, śluzowa lub ropna, co stanowi ważną wskazówkę diagnostyczną dla lekarza.
Pod względem etiologii wyróżniamy trzy główne typy zapalenia spojówek:
- Bakteryjne zapalenie spojówek najczęściej wywołują gronkowce i paciorkowce, rzadziej pałeczka ropy błękitnej (Pseudomonas aeruginosa) czy Chlamydia trachomatis. Charakteryzuje się ropną lub śluzowo-ropną wydzieliną oraz znacznym przekrwieniem spojówek. Leczenie obejmuje stosowanie kropli lub maści zawierających antybiotyki, takie jak cyprofloksacyna, ofloksacyna, tobramycyna czy azytromycyna. Infekcja zazwyczaj ustępuje w ciągu 2 tygodni przy prawidłowym leczeniu.
- Wirusowe zapalenie spojówek wywoływane jest najczęściej przez adenowirusy, wirusy opryszczki oraz wirusy grypy. Pojawia się często w okresach zwiększonej zachorowalności na infekcje dróg oddechowych, czyli jesienią i wczesną wiosną. Charakteryzuje się wodnistą wydzieliną, przekrwieniem oraz uczuciem ciała obcego w oku. Leczenie obejmuje preparaty przeciwwirusowe, takie jak acyklowir czy gancyklowir, a także leki łagodzące objawy. Wirusowe zapalenie spojówek jest wysoce zaraźliwe i może utrzymywać się od 2 do 3 tygodni.
- Alergiczne zapalenie spojówek związane jest z reakcją układu odpornościowego na alergeny, takie jak pyłki roślin, kurz domowy czy sierść zwierząt. Główne objawy to intensywne swędzenie, łzawienie i obrzęk powiek. W leczeniu stosuje się preparaty przeciwhistaminowe, zarówno miejscowo (krople zawierające emedastynę, ketotifen czy olopatadynę), jak i doustnie (cetyryzynę, loratadynę, desloratadynę). W cięższych przypadkach mogą być stosowane miejscowe preparaty steroidowe pod ścisłą kontrolą okulisty.
Niezależnie od rodzaju zapalenia spojówek, ważne jest przestrzeganie zasad higieny, unikanie pocierania oczu i stosowanie się do zaleceń lekarza. Leczenie jest zazwyczaj skuteczne, jednak w przypadku przewlekłych lub nawracających objawów konieczna może być dalsza diagnostyka.
Zaćma – przyczyny, objawy i metody leczenia
Zaćma (katarakta) to jedna z najczęstszych chorób oczu na świecie, dotycząca około 20 milionów ludzi. Charakteryzuje się zmętnieniem soczewki oka, co prowadzi do stopniowego pogorszenia widzenia. Chociaż najczęściej występuje u osób starszych jako część naturalnego procesu starzenia się organizmu, może również pojawiać się w młodszym wieku z różnych przyczyn.
Głównym czynnikiem ryzyka rozwoju zaćmy jest wiek – około 80% osób powyżej 75 roku życia ma objawy zaćmy. Inne czynniki zwiększające ryzyko to:
- Długotrwała ekspozycja na promieniowanie UV
- Cukrzyca
- Palenie tytoniu
- Urazy oka
- Długotrwałe stosowanie kortykosteroidów
- Uwarunkowania genetyczne
- Niektóre choroby ogólnoustrojowe
Objawy zaćmy rozwijają się zazwyczaj powoli i bezbolesnio. We wczesnym stadium choroby pacjenci zauważają:
- Stopniowe pogorszenie ostrości widzenia, które nie poprawia się po zastosowaniu okularów
- Wrażenie patrzenia przez mgłę lub brudną szybę
- Zwiększoną wrażliwość na światło i olśnienia
- Trudności z widzeniem w nocy
- Zniekształcenie widzenia kolorów (kolory wydają się wyblakłe lub zażółcone)
- Zjawisko podwójnego widzenia w jednym oku
- Częste zmiany mocy szkieł korekcyjnych
Diagnostyka zaćmy opiera się na badaniu okulistycznym z wykorzystaniem lampy szczelinowej, która pozwala na dokładną ocenę przezroczystości soczewki. Lekarz przeprowadza również badanie ostrości wzroku i dna oka.
Jedyną skuteczną metodą leczenia zaćmy jest zabieg chirurgiczny. Współczesna okulistyka oferuje metodę fakoemulsyfikacji, która polega na usunięciu zmętniałej soczewki za pomocą ultradźwięków i zastąpieniu jej sztuczną soczewką wewnątrzgałkową (IOL). Operacja przeprowadzana jest w znieczuleniu miejscowym, trwa ok. 15-20 minut i zazwyczaj nie wymaga hospitalizacji.
Dostępne są różne rodzaje soczewek wewnątrzgałkowych:
- Jednoogniskowe (monofokalne) – zapewniające ostre widzenie na jedną odległość, zwykle daleką
- Wieloogniskowe (multifokalne) – umożliwiające ostre widzenie na różne odległości
- Toryczne – korygujące jednocześnie zaćmę i astygmatyzm
- Akomodacyjne – pozwalające na częściowe odtworzenie naturalnej zdolności oka do akomodacji
Rekonwalescencja po zabiegu trwa zwykle od kilku dni do kilku tygodni. W tym czasie pacjent stosuje krople przeciwzapalne i antybiotykowe oraz unika intensywnego wysiłku fizycznego i pocierania oka.
Operacja zaćmy jest jednym z najczęściej wykonywanych zabiegów chirurgicznych na świecie, charakteryzującym się wysokim wskaźnikiem powodzenia (ponad 95%) i niskim ryzykiem powikłań. Wczesne rozpoznanie i leczenie zaćmy pozwala uniknąć znacznego pogorszenia jakości życia związanego z utratą wzroku.
Jaskra – charakterystyka, objawy, diagnostyka i leczenie
Jaskra to grupa chorób charakteryzujących się postępującym uszkodzeniem nerwu wzrokowego, które prowadzi do stopniowej utraty widzenia. Jest jedną z głównych przyczyn nieodwracalnej ślepoty na świecie. Choroba często wiąże się z podwyższonym ciśnieniem wewnątrzgałkowym, choć może występować również przy prawidłowych wartościach ciśnienia.
Wyróżnia się kilka głównych typów jaskry:
- Jaskra pierwotna otwartego kąta (JPOK) – najczęstsza postać, rozwijająca się powoli i bezobjawowo, zwykle związana z utrudnionym odpływem cieczy wodnistej z oka
- Jaskra pierwotna zamkniętego kąta (JPZK) – cechująca się nagłym wzrostem ciśnienia wewnątrzgałkowego z powodu zablokowania kąta przesączania
- Jaskra wtórna – wynikająca z innych chorób oczu, urazów lub działań niepożądanych leków
- Jaskra wrodzona – występująca od urodzenia lub rozwijająca się we wczesnym dzieciństwie
Najgroźniejszą cechą jaskry jest jej początkowo bezobjawowy przebieg, szczególnie w jaskrze otwartego kąta. Pacjenci często zgłaszają się do lekarza dopiero, gdy doszło już do znacznego uszkodzenia nerwu wzrokowego i ubytków w polu widzenia. Do najczęstszych objawów jaskry należą:
- Stopniowa utrata widzenia obwodowego (zwężenie pola widzenia)
- W zaawansowanych stadiach – widzenie tunelowe
- W jaskrze zamkniętego kąta – silny ból oka, zaczerwienienie, nudności, wymioty, zamazane widzenie, widzenie tęczowych kręgów wokół źródeł światła
- Bóle głowy, szczególnie w okolicy oka
- Trudności z adaptacją wzroku do ciemności
Diagnostyka jaskry obejmuje kompleksowe badanie okulistyczne:
- Pomiar ciśnienia wewnątrzgałkowego (tonometria)
- Ocenę kąta przesączania (gonioskopia)
- Badanie tarczy nerwu wzrokowego (oftalmoskopia)
- Pomiar grubości rogówki (pachymetria)
- Badanie pola widzenia (perymetria)
- Badanie włókien nerwowych siatkówki (OCT, HRT, GDx)
Leczenie jaskry koncentruje się na obniżeniu ciśnienia wewnątrzgałkowego do poziomu, który zatrzyma lub spowolni progresję uszkodzenia nerwu wzrokowego. Dostępne metody leczenia obejmują:
- Leczenie farmakologiczne:
- Analogi prostaglandyn (latanoprost, trawoprost, bimatoprost, tafluprost) – zwiększają odpływ cieczy wodnistej
- Beta-blokery (timolol, betaksolol, karteolol) – zmniejszają wytwarzanie cieczy wodnistej
- Inhibitory anhydrazy węglanowej (dorzolamid, brinzolamid) – zmniejszają produkcję cieczy wodnistej
- Agoniści receptorów alfa-2 (brymonidyna) – zmniejszają produkcję i zwiększają odpływ cieczy wodnistej
- Parasympatykomimetyki (pilokarpina) – zwiększają odpływ cieczy wodnistej
- Leczenie laserowe:
- Selektywna trabekuloplastyka laserowa (SLT) – zwiększa odpływ cieczy wodnistej
- Irydotomia laserowa – tworzy otwór w tęczówce dla poprawy przepływu cieczy wodnistej
- Leczenie chirurgiczne:
- Trabekulektomia – tworzenie nowej drogi odpływu cieczy wodnistej
- Implantacja zastawek drenujących – umożliwiających odpływ cieczy wodnistej
- Głęboka sklerektomia – zabieg penetrujący, zwiększający odpływ cieczy wodnistej
- Mikroinwazyjne zabiegi przeciwjaskrowe (MIGS) – mniej inwazyjne procedury zwiększające odpływ cieczy wodnistej
Kluczowe znaczenie w leczeniu jaskry ma regularność stosowania przepisanych leków i regularne badania kontrolne. Pacjent musi zdawać sobie sprawę, że jaskra to choroba przewlekła, wymagająca dożywotniego leczenia. Wczesne wykrycie i odpowiednie leczenie mogą znacząco spowolnić lub zatrzymać postęp choroby i zachować użyteczne widzenie.
Zwyrodnienie plamki żółtej (AMD) – charakterystyka i leczenie
Zwyrodnienie plamki żółtej związane z wiekiem (AMD – Age-related Macular Degeneration) jest główną przyczyną nieodwracalnej utraty widzenia centralnego u osób powyżej 50. roku życia w krajach rozwiniętych. Choroba atakuje plamkę żółtą – centralną część siatkówki odpowiedzialną za ostre widzenie, rozpoznawanie szczegółów, czytanie i rozpoznawanie twarzy.
Istnieją dwie główne postaci AMD:
- Postać sucha (zanikowa) – stanowi około 85-90% przypadków, charakteryzuje się powolnym przebiegiem i stopniowym zanikiem komórek plamki żółtej. W zaawansowanym stadium może prowadzić do zaniku geograficznego plamki.
- Postać mokra (wysiękowa) – występuje u około 10-15% pacjentów, ale odpowiada za około 90% przypadków ciężkiej utraty wzroku związanej z AMD. Charakteryzuje się nieprawidłowym wzrostem naczyń krwionośnych pod siatkówką (neowaskularyzacją), które przeciekają i prowadzą do szybkiego pogorszenia widzenia.
Główne czynniki ryzyka AMD to:
- Wiek – ryzyko znacząco wzrasta po 50 roku życia
- Predyspozycje genetyczne
- Rasa kaukaska
- Palenie tytoniu
- Nadmierna ekspozycja na promieniowanie UV
- Niewłaściwa dieta (uboga w antyoksydanty)
- Choroby układu krążenia i nadciśnienie tętnicze
- Otyłość
Objawy AMD obejmują:
- Stopniowe lub nagłe pogorszenie ostrości widzenia centralnego
- Zniekształcenie obrazu (metamorfopsje) – proste linie wydają się zakrzywione
- Trudności w czytaniu i rozpoznawaniu twarzy
- Ciemna plama w centrum pola widzenia (mroczek centralny)
- Trudności z adaptacją do zmian oświetlenia
- Zmniejszona wrażliwość na kontrast
- Zaburzenia widzenia kolorów
Diagnostyka AMD obejmuje:
- Badanie ostrości wzroku
- Test Amslera (siatka kwadratów do wykrywania metamorfopsji)
- Badanie dna oka (oftalmoskopia)
- Optyczną koherentną tomografię (OCT) – dokładny obraz przekroju siatkówki
- Angiografię fluoresceinową (FA) – uwidacznia przeciekające naczynia
- Angiografię z indocyjaniną (ICGA) – uzupełnia FA w wykrywaniu neowaskularyzacji
Leczenie AMD zależy od postaci choroby:
Leczenie suchej postaci AMD:
- Obecnie nie ma zatwierdzonej terapii mogącej odwrócić zmiany w suchej postaci AMD
- Suplementacja według formuły AREDS2 (witamina C, witamina E, cynk, miedź, luteina, zeaksantyna) może spowolnić progresję choroby u wybranych pacjentów
- Modyfikacja stylu życia: zaprzestanie palenia, zbilansowana dieta bogata w antyoksydanty, ochrona przed promieniowaniem UV
- Rehabilitacja wzrokowa i pomoce optyczne dla osób z zaawansowaną postacią choroby
Leczenie mokrej postaci AMD:
- Leki anty-VEGF (czynnik wzrostu śródbłonka naczyniowego) podawane w iniekcjach doszklistkowych:
- Ranibizumab (Lucentis)
- Aflibercept (Eylea)
- Bewacyzumab (Avastin, stosowany off-label)
- Brolucizumab (Beovu)
- Faricimab (Vabysmo)
- Terapia fotodynamiczna (PDT) – rzadziej stosowana obecnie, głównie w połączeniu z lekami anty-VEGF
- Rzadziej stosowane metody chirurgiczne: przemieszczenie plamki, usunięcie błony neowaskularnej
Najnowsze kierunki badań nad AMD obejmują:
- Nowe formy leków anty-VEGF o przedłużonym działaniu
- Systemy podawania leków o przedłużonym uwalnianiu
- Terapia genowa
- Inhibitory układu dopełniacza
- Komórki macierzyste
- Implantowane protezy siatkówki
Wczesne wykrycie i leczenie AMD, szczególnie postaci wysiękowej, może znacząco spowolnić postęp choroby i zachować użyteczne widzenie. Pacjenci z mokrą postacią AMD wymagają regularnych iniekcji doszklistkowych i częstych kontroli okulistycznych.
Zespół suchego oka – przyczyny, symptomy i metody leczenia
Zespół suchego oka (ZSO), określany również jako keratoconjunctivitis sicca, to jedna z najczęstszych dolegliwości okulistycznych, dotykająca nawet 20% populacji, szczególnie osób powyżej 40 roku życia, z wyraźną przewagą kobiet. To przewlekła choroba wieloczynnikowa, charakteryzująca się niedoborem lub nieprawidłowym składem filmu łzowego, co prowadzi do dyskomfortu i potencjalnych uszkodzeń powierzchni oka.
Film łzowy składa się z trzech warstw: lipidowej (zewnętrznej), wodnej (środkowej) i mucynowej (wewnętrznej). Zaburzenie którejkolwiek z tych warstw może prowadzić do objawów suchego oka. Przyczyny ZSO można podzielić na kilka głównych kategorii:
Środowiskowe:
- Długotrwała praca przy komputerze (syndrom widzenia komputerowego)
- Klimatyzowane lub ogrzewane pomieszczenia o niskiej wilgotności
- Zanieczyszczenie powietrza
- Ekspozycja na wiatr i słońce
Związane z wiekiem:
- Zmniejszona produkcja łez wraz z wiekiem
- Zmiany hormonalne (szczególnie u kobiet w okresie menopauzy)
Choroby ogólnoustrojowe:
- Choroby autoimmunologiczne (zespół Sjögrena, reumatoidalne zapalenie stawów)
- Zaburzenia tarczycy
- Cukrzyca
- Niedobory witaminy A
Farmakologiczne:
- Stosowanie niektórych leków (antyhistaminowych, przeciwdepresyjnych, beta-blokerów, leków moczopędnych)
- Doustne środki antykoncepcyjne
Inne czynniki:
- Noszenie soczewek kontaktowych
- Zabiegi chirurgii oka (np. LASIK)
- Stany zapalne powiek (zapalenie brzegów powiek)
- Dysfunkcja gruczołów Meiboma
Objawy zespołu suchego oka mogą znacząco wpływać na jakość życia pacjentów. Najczęściej występujące to:
- Uczucie pieczenia lub szczypania oczu
- Uczucie ciała obcego („piasku”) pod powiekami
- Świąd i zaczerwienienie oczu
- Nadmierne łzawienie (paradoksalny objaw kompensacyjny)
- Zwiększona wrażliwość na światło (światłowstręt)
- Niewyraźne widzenie, które poprawia się po mrugnięciu
- Trudności z noszeniem soczewek kontaktowych
- Zmęczenie oczu, szczególnie przy pracy wymagającej skupienia wzroku
- Problemy z prowadzeniem pojazdów nocą
- Wzmożone dolegliwości w wietrznych lub suchych warunkach
Diagnostyka ZSO obejmuje wywiad medyczny, ocenę objawów (często przy użyciu specjalnych kwestionariuszy) oraz specjalistyczne badania okulistyczne, takie jak:
- Test Schirmera (ocena ilości produkowanych łez)
- Czas przerwania filmu łzowego (TBUT)
- Barwienie powierzchni oka fluoresceiną lub różem bengalskim
- Ocena brzegów powiek i gruczołów Meiboma
- Analiza składu łez
- Meibografia (badanie struktury gruczołów Meiboma)
Leczenie zespołu suchego oka jest zwykle długotrwałe i wielokierunkowe, dopasowane do przyczyny i nasilenia objawów. Obejmuje ono:
Substytuty łez (sztuczne łzy):
- Preparaty zawierające kwas hialuronowy
- Preparaty zawierające karboksymetylocelulozę (CMC)
- Preparaty zawierające glikol polietylenowy i glikol propylenowy
- Preparaty z trehalozą i osmprotektorami
Leki przeciwzapalne:
- Miejscowe kortykosteroidy (w krótkotrwałej terapii)
- Cyklosporyna A (Restasis, Ikervis)
- Lifitegrast (Xiidra)
Stymulatory produkcji łez:
- Pilocarpina (Salagen)
- Cewimelin (Evoxac)
Zabiegi medyczne:
- Zatyczki punktów łzowych (blokują odpływ łez)
- Terapia pulsacyjnym światłem (IPL)
- Meibomian gland expression (mechaniczne oczyszczanie gruczołów Meiboma)
- LipiFlow (termalna pulsacja gruczołów Meiboma)
Dodatkowo, zaleca się modyfikacje stylu życia i środowiska:
- Nawilżanie powietrza w pomieszczeniach
- Regularne przerwy przy pracy z komputerem (zasada 20-20-20: co 20 minut spojrzeć na 20 sekund na obiekt oddalony o 20 stóp/6 metrów)
- Noszenie okularów ochronnych na wietrze lub w suchym środowisku
- Suplementacja kwasów omega-3
- Odpowiednie nawodnienie organizmu
- Unikanie dymu tytoniowego
- Stosowanie kompresów na powieki (ciepłych przy dysfunkcji gruczołów Meiboma)
Zespół suchego oka, choć rzadko prowadzi do utraty wzroku, może znacząco obniżać jakość życia pacjentów. Nowoczesne podejście terapeutyczne, uwzględniające wieloczynnikowy charakter schorzenia, pozwala na skuteczne łagodzenie objawów i zapobieganie powikłaniom.
Profilaktyka chorób oczu
Zasady higieny wzroku w codziennym życiu
Zachowanie zdrowego wzroku przez długie lata wymaga przestrzegania podstawowych zasad higieny i dbałości o oczy. Współczesny styl życia, związany z wielogodzinną pracą przy komputerze, częstym korzystaniem ze smartfonów i przebywaniem w klimatyzowanych pomieszczeniach, stanowi poważne wyzwanie dla naszego narządu wzroku. Odpowiednia profilaktyka może jednak znacząco zmniejszyć ryzyko rozwoju chorób oczu i dyskomfortu.
Optymalne warunki pracy wzrokowej:
- Zapewnienie odpowiedniego oświetlenia – światło powinno być rozproszone, nie punktowe, o temperaturze barwowej zbliżonej do naturalnego światła dziennego (około 5500K)
- Właściwe ustawienie monitora – ekran powinien znajdować się na wysokości oczu, w odległości 40-75 cm, z lekkim nachyleniem do tyłu (10-20 stopni)
- Stosowanie zasady 20-20-20: co 20 minut pracy przy komputerze należy przez 20 sekund patrzeć na obiekt oddalony o co najmniej 20 stóp (około 6 metrów)
- Regularne mruganie podczas pracy z ekranami (normalnie mrugamy około 15 razy na minutę, przy pracy z komputerem częstotliwość ta spada do 5-7 razy)
Ochrona oczu przed szkodliwymi czynnikami:
- Noszenie okularów przeciwsłonecznych z filtrem UV (kategoria 3 lub 4) w słoneczne dni
- Stosowanie okularów ochronnych podczas prac grożących urazem oka (np. majsterkowanie, cięcie drewna, prace chemiczne)
- Ochrona oczu przed wiatrem i kurzem, szczególnie u osób noszących soczewki kontaktowe
- Unikanie przebywania w zadymionych pomieszczeniach
Właściwa pielęgnacja oczu:
- Codzienne przemywanie oczu i powiek czystą wodą
- Unikanie pocierania oczu, szczególnie brudnymi rękami
- Stosowanie ciepłych kompresów na powieki (szczególnie korzystne przy dysfunkcji gruczołów Meiboma)
- Delikatny masaż powiek wspierający prawidłowe funkcjonowanie gruczołów
Prawidłowe stosowanie soczewek kontaktowych:
- Ścisłe przestrzeganie zalecanego czasu noszenia soczewek
- Dokładne mycie rąk przed każdym kontaktem z soczewkami
- Regularna wymiana płynów do soczewek i pojemników
- Unikanie kąpieli, pływania i prysznica w soczewkach
- Rezygnacja z noszenia soczewek podczas infekcji oczu
Aktywne wspieranie zdrowia oczu:
- Wykonywanie ćwiczeń wzroku – np. naprzemienne patrzenie na bliskie i dalekie obiekty, śledzenie wzrokiem poruszających się przedmiotów bez poruszania głową
- Patrzenie na zieleń – badania wykazały, że spoglądanie na rośliny odpręża wzrok i obniża poziom stresu
- Dbanie o odpowiedni sen – podczas snu oczy regenerują się i nawilżają
- Prawidłowe nawodnienie organizmu – wspomaga produkcję łez i właściwe nawilżenie oczu
Zdrowy styl życia:
- Zbilansowana dieta bogata w antyoksydanty (witamina A, C, E, luteina, zeaksantyna)
- Unikanie lub ograniczenie palenia tytoniu (zwiększa ryzyko zaćmy, AMD i zespołu suchego oka)
- Kontrolowanie poziomu cukru we krwi i ciśnienia tętniczego (zapobieganie retinopatii cukrzycowej i nadciśnieniowej)
- Regularna aktywność fizyczna – poprawia krążenie, w tym ukrwienie narządu wzroku
Profilaktyczne badania okulistyczne:
- Osoby do 40. roku życia bez problemów ze wzrokiem – badanie co 2-3 lata
- Osoby powyżej 40. roku życia – badanie co 1-2 lata
- Osoby powyżej 65. roku życia – badanie co rok
- Osoby z czynnikami ryzyka (cukrzyca, jaskra w rodzinie, wysokie wady wzroku) – indywidualnie ustalana częstotliwość badań
Przestrzeganie powyższych zasad może znacząco zmniejszyć ryzyko rozwoju chorób oczu i dyskomfortu wzrokowego. Należy pamiętać, że wiele schorzeń okulistycznych, takich jak jaskra czy wczesne stadium zaćmy, może przebiegać bezobjawowo, dlatego regularne badania profilaktyczne są niezbędne dla zachowania zdrowego wzroku przez długie lata.
Dieta a zdrowie oczu – kluczowe składniki dla zachowania dobrego wzroku
Prawidłowe odżywianie odgrywa istotną rolę w utrzymaniu zdrowia oczu i może stanowić skuteczną profilaktykę wielu chorób okulistycznych. Odpowiednio skomponowana dieta dostarcza niezbędnych składników odżywczych, które wspierają funkcjonowanie narządu wzroku i chronią go przed uszkodzeniami.
Najważniejsze składniki odżywcze dla zdrowia oczu to:
Antyoksydanty:
– Witamina A (retinol) – kluczowa dla prawidłowego funkcjonowania siatkówki i procesu widzenia w warunkach słabego oświetlenia; jej niedobór może prowadzić do kurzej ślepoty (ślepoty zmierzchowej). Źródła: wątroba, masło, jaja, mleko, żółte i pomarańczowe warzywa i owoce (marchew, dynia, brzoskwinie, morele)
- Witamina C – wspiera układ odpornościowy, pomaga w produkcji kolagenu i chroni przed stresem oksydacyjnym; badania sugerują, że może opóźniać rozwój zaćmy. Źródła: cytrusy, kiwi, truskawki, papryka, brukselka, brokuły
- Witamina E – chroni komórki przed uszkodzeniami oksydacyjnymi; wspólnie z witaminą C i luteiną pomaga zmniejszyć ryzyko rozwoju zaćmy i AMD. Źródła: oleje roślinne, orzechy, nasiona, awokado, szpinak
Karotenoidy:
- Luteina i zeaksantyna – należą do grupy karotenoidów, które kumulują się w plamce żółtej siatkówki, tworząc naturalny filtr chroniący przed szkodliwym promieniowaniem; liczne badania, w tym AREDS i AREDS2, potwierdziły ich skuteczność w zmniejszaniu ryzyka progresji AMD. Źródła: ciemnozielone warzywa liściaste (jarmuż, szpinak, kapusta), żółta papryka, kukurydza, jajka
Kwasy tłuszczowe omega-3:
- DHA (kwas dokozaheksaenowy) i EPA (kwas eikozapentaenowy) – stanowią istotny element błon komórkowych siatkówki, wspierają prawidłowe nawilżenie oczu i mają działanie przeciwzapalne. Źródła: tłuste ryby morskie (łosoś, makrela, sardynki), orzechy włoskie, nasiona lnu i chia, olej lniany
Minerały:
- Cynk – ułatwia transport witaminy A z wątroby do siatkówki, wspiera działanie enzymów antyoksydacyjnych; jest składnikiem suplementów AREDS zalecanych w AMD. Źródła: ostrygi, wołowina, drób, nasiona dyni, orzechy nerkowca, fasola
- Selen – element enzymów antyoksydacyjnych, współpracuje z witaminą E w ochronie komórek przed stresem oksydacyjnym. Źródła: orzechy brazylijskie, tuńczyk, łosoś, jaja, czosnek
Flawonoidy:
- Antocyjany – poprawiają mikrokrążenie w naczyniach siatkówki, wzmacniają naczynia włosowate i chronią przed uszkodzeniami oksydacyjnymi. Źródła: ciemne owoce jagodowe (borówki, czarne jagody, aronia, czarna porzeczka), winogrona
Dietetyczne strategie dla zdrowia oczu:
- Dieta śródziemnomorska – badania wykazały, że osoby stosujące dietę śródziemnomorską bogatą w oliwę z oliwek, ryby, owoce i warzywa mają niższe ryzyko rozwoju AMD
- Zwiększenie spożycia kolorowych warzyw i owoców – zasada „tęczy na talerzu” zapewnia szerokie spektrum antyoksydantów i fitoskładników
- Regularne spożywanie tłustych ryb morskich – przynajmniej 2 razy w tygodniu
- Ograniczenie spożycia cukrów prostych i rafinowanych węglowodanów – dieta o wysokim indeksie glikemicznym zwiększa ryzyko rozwoju AMD
Suplementacja dla zdrowia oczu:
Badania AREDS (Age-Related Eye Disease Study) wykazały, że specjalna formuła suplementów może zmniejszyć ryzyko progresji AMD o około 25% w ciągu 5 lat. Aktualna formuła AREDS2 zawiera:
- Witaminę C (500 mg)
- Witaminę E (400 IU)
- Luteinę (10 mg)
- Zeaksantynę (2 mg)
- Cynk (80 mg w postaci tlenku cynku)
- Miedź (2 mg w postaci tlenku miedzi)
Suplementacja powinna być jednak zawsze konsultowana z lekarzem, szczególnie w przypadku osób z rozpoznaną AMD lub wysokim ryzykiem jej rozwoju. Dla większości osób zrównoważona dieta bogata w wymienione składniki odżywcze stanowi wystarczającą profilaktykę.
Odpowiednie odżywianie, w połączeniu z innymi elementami zdrowego stylu życia, takimi jak regularna aktywność fizyczna, unikanie palenia tytoniu, ochrona oczu przed promieniowaniem UV i regularne badania okulistyczne, stanowi kompleksowe podejście do zachowania zdrowia oczu i dobrego widzenia przez długie lata.
Leczenie farmakologiczne chorób oczu
Krople do oczu – rodzaje, zastosowanie i prawidłowe stosowanie
Krople do oczu stanowią najczęściej stosowaną postać leków okulistycznych, umożliwiając miejscowe podanie substancji leczniczych bezpośrednio na powierzchnię gałki ocznej. Ta droga podania zapewnia szybkie działanie, zmniejsza ryzyko działań ogólnoustrojowych i umożliwia samodzielną aplikację przez pacjenta. Ze względu na różnorodność substancji czynnych, krople do oczu znajdują zastosowanie w leczeniu szerokiego spektrum chorób okulistycznych.
Główne rodzaje kropli do oczu ze względu na działanie terapeutyczne:
- Krople nawilżające (sztuczne łzy):
Stosowane w leczeniu zespołu suchego oka oraz przy dyskomforcie związanym z czynnikami środowiskowymi (klimatyzacja, praca przy komputerze). Główne składniki to kwas hialuronowy, karboksymetyloceluloza (CMC), glikol polietylenowy, glikol propylenowy i trehaloza. Krople bez konserwantów są szczególnie zalecane przy częstym stosowaniu (powyżej 4-6 razy dziennie) lub przy nietolerancji środków konserwujących.
- Krople przeciwalergiczne:
Stosowane w alergicznym zapaleniu spojówek, sezonowych i całorocznych alergiach. Główne substancje czynne to olopatadyna, ketotifen, azelastyna, kromoglikan sodowy i lodoksamid. Mechanizm działania opiera się na stabilizacji komórek tucznych i/lub blokowaniu receptorów histaminowych.
- Krople przeciwzapalne:
Niesteroidowe leki przeciwzapalne (NLPZ): Substancje czynne takie jak diklofenak, bromfenak, nepafenak, ketorolak są stosowane w pooperacyjnych stanach zapalnych, profilaktyce i leczeniu obrzęku plamki żółtej po operacjach zaćmy.
Kortykosteroidy: Substancje czynne jak deksametazon, fluorometolon, prednizolon, hydrokortyzon są wykorzystywane w ciężkich stanach zapalnych przedniego odcinka oka, alergicznym zapaleniu spojówek, zapaleniu błony naczyniowej oka. Stosowane są pod ścisłą kontrolą okulisty ze względu na ryzyko powikłań (jaskra, zaćma).
- Krople przeciwbakteryjne:
Stosowane w bakteryjnych zakażeniach oka (zapalenie spojówek, zapalenie rogówki). Główne grupy antybiotyków to aminoglikozydy (gentamycyna, tobramycyna, neomycyna), fluorochinolony (ciprofloksacyna, moksyfloksacyna, lewofloksacyna), makrolidy (azytromycyna, erytromycyna) i polimiksyny (polimyksyna B).
- Krople przeciwwirusowe:
Stosowane w wirusowych zakażeniach oka (zapalenie rogówki, zapalenie spojówek). Główne substancje czynne to acyklowir i gancyklowir.
- Krople przeciwjaskrowe:
Stosowane w leczeniu jaskry i nadciśnienia ocznego. Główne grupy leków to beta-adrenolityki (timolol, betaksolol, karteolol), analogi prostaglandyn (latanoprost, trawoprost, bimatoprost, tafluprost), inhibitory anhydrazy węglanowej (dorzolamid, brinzolamid), agoniści receptorów alfa-adrenergicznych (brymonidyna, apraklonidyna) i cholinomimetyki (pilokarpina).
- Krople rozszerzające źrenicę:
Stosowane w diagnostyce okulistycznej, leczeniu zapalenia błony naczyniowej oka. Główne substancje czynne to leki parasympatykolityczne (tropikamid, cyklopentolat, atropina) i leki sympatykomimetyczne (fenylefryna).
Prawidłowa technika zakraplania kropli do oczu:
Przygotowanie:
- Dokładne umycie rąk wodą z mydłem
- Sprawdzenie daty ważności kropli
- Delikatne wstrząśnięcie butelką, jeśli wymagane (emulsje, zawiesiny)
Aplikacja:
- Odchylenie głowy do tyłu lub przyjęcie pozycji leżącej
- Delikatne odciągnięcie dolnej powieki, tworząc kieszonkę
- Przytrzymanie butelki około 1-2 cm nad okiem, unikając dotknięcia końcówki do oka lub powieki
- Wyciśnięcie jednej kropli do utworzonej kieszonki
- Zamknięcie oczu na około 1-2 minuty (bez zaciskania powiek)
- W przypadku leków obniżających ciśnienie śródgałkowe – delikatny ucisk wewnętrznego kąta oka przez 1-2 minuty w celu zmniejszenia wchłaniania ogólnoustrojowego
Zalecenia dodatkowe:
- Przy stosowaniu kilku różnych kropli – zachowanie co najmniej 5-minutowych odstępów między aplikacją
- Przy jednoczesnym stosowaniu kropli i maści okulistycznych – najpierw aplikacja kropli, po 15 minutach maści
- Zamknięcie butelki zaraz po użyciu, unikanie dotykania końcówki
- W przypadku kropli bez konserwantów w opakowaniach jednodawkowych – zużycie zawartości bezpośrednio po otwarciu
Ważne uwagi dotyczące stosowania kropli do oczu:
- Krople z antybiotykami i kortykosteroidami powinny być stosowane wyłącznie na zlecenie lekarza
- Analogi prostaglandyn mogą powodować zmiany w wyglądzie rzęs (wydłużenie, pogrubienie) oraz zmianę koloru tęczówki
- Krople rozszerzające źrenicę mogą powodować przejściowe zaburzenia widzenia i zwiększoną wrażliwość na światło
- Większość kropli okulistycznych (poza sztucznymi łzami bez konserwantów) zawiera środki konserwujące, które mogą powodować reakcje alergiczne lub podrażnienia przy długotrwałym stosowaniu
- Nie należy stosować kropli okulistycznych po upływie terminu ważności oraz dłużej niż 28 dni od pierwszego otwarcia butelki (o ile producent nie zaleca inaczej)
Prawidłowe stosowanie kropli do oczu jest kluczowe dla skuteczności terapii. Badania wykazują, że wielu pacjentów ma trudności z prawidłową aplikacją kropli, co może prowadzić do suboptymqlnych efektów leczenia. W przypadku problemów z samodzielnym zakraplaniem, warto rozważyć specjalne aplikatory ułatwiające ten proces lub poprosić o pomoc inną osobę.
Maści okulistyczne – zastosowanie i sposób użycia
Maści okulistyczne stanowią istotną formę leków stosowanych w okulistyce, oferując szereg zalet w porównaniu do kropli do oczu. Ich zasadniczą przewagą jest znacznie dłuższy czas kontaktu substancji czynnej z powierzchnią oka, co zapewnia przedłużone działanie lecznicze. Ze względu na swoją półstałą, lipofilową konsystencję, maści tworzą ochronną warstwę na powierzchni oka, zapewniając jednocześnie stopniowe uwalnianie substancji aktywnych.
Główne zalety maści okulistycznych:
- Przedłużony czas działania na powierzchni oka (do kilku godzin)
- Lepsza penetracja niektórych substancji czynnych przez rogówkę
- Rzadsze dawkowanie w porównaniu do kropli
- Dodatkowe działanie ochronne i nawilżające
- Mniejsze ryzyko absorpcji ogólnoustrojowej
- Rzadko zawierają konserwanty
Najważniejsze grupy maści okulistycznych:
- Maści antybiotykowe:
Stosowane w bakteryjnych zakażeniach przedniego odcinka oka: zapaleniu spojówek, zapaleniu brzegów powiek, zapaleniu rogówki, jęczmieniu. Główne substancje czynne to erytromycyna (stosowana również u noworodków w profilaktyce gonokokowego zapalenia spojówek), gentamycyna, tobramycyna, chloramfenikol i bacytracyna (często w połączeniu z neomycyną).
- Maści przeciwzapalne zawierające kortykosteroidy:
Stosowane w stanach zapalnych przedniego odcinka oka, alergicznym zapaleniu spojówek, zapaleniu brzegów powiek. Często występują w połączeniu z antybiotykami (preparaty złożone). Główne substancje czynne to deksametazon, hydrokortyzon i prednizolon. Stosowane są pod ścisłą kontrolą okulisty ze względu na ryzyko powikłań (jaskra, zaćma).
- Maści nawilżające i ochronne:
Stosowane w leczeniu zespołu suchego oka, zapobieganiu wysychaniu rogówki, ochronie powierzchni oka. Główne składniki to wazelina, lanolina, parafina, olej mineralny. Szczególnie przydatne na noc lub do stosowania u pacjentów z niepełnym zamykaniem powiek (lagoftalmus).
- Maści przeciwwirusowe:
Stosowane w leczeniu zakażeń wirusowych oka, szczególnie wywołanych przez wirusa opryszczki. Główne substancje czynne to acyklowir i idoksurydyna.
- Maści zawierające leki zmniejszające ciśnienie śródgałkowe:
Stosowane w terapii jaskry, rzadziej niż krople ze względu na przejściowe pogorszenie widzenia. Główne substancje czynne to pilokarpina i timolol.
Prawidłowa technika aplikacji maści okulistycznych:
Przygotowanie:
- Dokładne umycie rąk wodą z mydłem
- Sprawdzenie daty ważności maści
- Delikatne rozgrzanie tubki w dłoniach, jeśli maść jest zbyt twarda
Aplikacja:
- Odchylenie głowy do tyłu lub przyjęcie pozycji leżącej
- Delikatne odciągnięcie dolnej powieki, tworząc kieszonkę
- Wyciśnięcie pasma maści o długości około 1 cm do utworzonej kieszonki, wzdłuż dolnej powieki (od wewnętrznego do zewnętrznego kąta oka)
- Zamknięcie oczu na 1-2 minuty i wykonanie delikatnych ruchów gałką oczną (bez zaciskania powiek) w celu rozprowadzenia maści
- Usunięcie nadmiaru maści czystą chusteczką
Zalecenia dodatkowe:
- Przy jednoczesnym stosowaniu kropli i maści okulistycznych – najpierw aplikacja kropli, po 15 minutach maści
- Maści najlepiej stosować na noc ze względu na przejściowe pogorszenie ostrości widzenia
- Zamknięcie tubki zaraz po użyciu, unikanie dotykania końcówki
- Przechowywanie w temperaturze pokojowej, chyba że producent zaleca inaczej
Ważne uwagi dotyczące stosowania maści okulistycznych:
- Maści powodują przejściowe zamazanie obrazu, dlatego zaleca się ich stosowanie na noc lub w sytuacjach, gdy ostre widzenie nie jest konieczne
- U pacjentów noszących soczewki kontaktowe, maści powinny być stosowane po zdjęciu soczewek
- Maści antybiotykowe i kortykosteroidowe powinny być stosowane wyłącznie na zlecenie lekarza
- Nie należy stosować maści okulistycznych po upływie terminu ważności oraz dłużej niż 28 dni od pierwszego otwarcia tubki (o ile producent nie zaleca inaczej)
- Maści mogą powodować tymczasowe sklejanie rzęs i obrzeży powiek
- U niektórych pacjentów maści mogą powodować niewyraźne widzenie nawet przez kilka godzin po aplikacji
Maści okulistyczne stanowią cenną opcję terapeutyczną, szczególnie w leczeniu schorzeń powierzchni oka oraz w sytuacjach, gdy pożądane jest przedłużone działanie leku. Ich właściwe stosowanie, zgodnie z zaleceniami lekarza, przyczynia się do efektywności leczenia i minimalizacji działań niepożądanych.
Kiedy udać się do okulisty – wskazania do pilnej konsultacji
Regularne badania okulistyczne są kluczowym elementem profilaktyki zdrowotnej, pozwalającym na wczesne wykrycie i leczenie chorób oczu, zanim doprowadzą do poważnych konsekwencji dla wzroku. Niezależnie od rutynowych kontroli, istnieją jednak sytuacje, które wymagają niezwłocznej konsultacji z okulistą. Rozpoznanie tych objawów i szybka reakcja mogą mieć kluczowe znaczenie dla zachowania sprawności narządu wzroku.
Objawy wymagające natychmiastowej konsultacji okulistycznej (w ciągu 24 godzin):
- Nagła utrata lub znaczne pogorszenie widzenia – może sugerować odwarstwienie siatkówki, zator naczyń siatkówki, krwotok do ciała szklistego lub nagłe zamknięcie kąta przesączania w jaskrze
- Silny ból oka – szczególnie gdy towarzyszy mu zaczerwienienie, nudności, wymioty i zaburzenia widzenia (możliwy atak jaskry ostrej)
- Uraz oka – każdy uraz mechaniczny, chemiczny lub związany z promieniowaniem, nawet jeśli wydaje się niewielki
- Obecność „zasłony” lub „kurtyny” w polu widzenia – może wskazywać na odwarstwienie siatkówki
- Pojawienie się dużej liczby nowych „muszek” (mroczków) lub błysków światła – może sugerować oddzielenie ciała szklistego lub rozdarcie siatkówki
- Podwójne widzenie (diplopia) – może wskazywać na poważne problemy neurologiczne
- Znaczny obrzęk powieki i okolicy oka – szczególnie z towarzyszącą gorączką i ogólnym złym samopoczuciem
- Wydzielina ropna z oka u noworodków – może wskazywać na zapalenie spojówek noworodków, wymagające pilnego leczenia
Objawy wymagające konsultacji okulistycznej w ciągu kilku dni:
- Utrzymujące się zaczerwienienie oka – szczególnie z towarzyszącym bólem, światłowstrętem lub pogorszeniem widzenia
- Długotrwałe łzawienie oka – niezwiązane z oczywistymi czynnikami zewnętrznymi
- Uporczywy świąd, pieczenie oczu – które nie ustępują po standardowych środkach nawilżających
- Podrażnienie oka po kontakcie z substancją drażniącą – jeśli nie ustępuje po przemyciu oczu
- Guzki lub zmiany na powiekach – które rosną lub zmieniają wygląd
- Recydywujące zapalenia brzegów powiek lub jęczmienie – mogące wskazywać na przewlekłe zapalenie brzegów powiek wymagające specjalistycznego leczenia
- Problemy związane z soczewkami kontaktowymi – takie jak uporczywy dyskomfort, zaczerwienienie, pogorszone widzenie podczas ich noszenia
Wskazania do planowej konsultacji okulistycznej:
- Stopniowe, postępujące pogorszenie widzenia – mogące wskazywać na rozwój zaćmy, jaskry, AMD lub potrzebę korekty wady wzroku
- Trudności z widzeniem po zmroku – mogące sugerować zaćmę, AMD, kurzą ślepotę
- Zmęczenie oczu, bóle głowy związane z pracą wzrokową – mogące wskazywać na niewykrytą wadę wzroku lub zespół suchego oka
- Problemy z widzeniem przy prowadzeniu pojazdu w nocy – zwiększona wrażliwość na światła, olśnienia
- Trudności z czytaniem lub pracą przy komputerze – wymagające dostosowania korekty wzroku
- Zaburzenia widzenia kolorów – mogące wskazywać na schorzenia siatkówki lub nerwu wzrokowego
- Zbyt częste mruganie lub napięcie wokół oczu – mogące sugerować zespół suchego oka lub zaburzenia nerwowe
Zalecana częstotliwość rutynowych badań okulistycznych:
- Niemowlęta i małe dzieci – pierwsze badanie przesiewowe w 6. miesiącu życia, następnie rutynowe badania w wieku 3 i 5 lat
- Dzieci i młodzież szkolna – co 1-2 lata, szczególnie w przypadku wad wzroku
- Dorośli (20-39 lat) – co 2-4 lata, jeśli nie występują problemy ze wzrokiem
- Dorośli (40-64 lata) – co 2-4 lata, z uwzględnieniem badania w kierunku jaskry
- Seniorzy (65+ lat) – co rok ze względu na zwiększone ryzyko zaćmy, jaskry i AMD
- Grupy ryzyka (osoby z cukrzycą, jaskrą w rodzinie, wysokimi wadami wzroku, po przebytych operacjach oczu) – indywidualnie określana częstotliwość badań
Szczególne grupy wymagające regularnych badań okulistycznych:
- Osoby z cukrzycą – co najmniej raz w roku, ze względu na ryzyko retinopatii cukrzycowej
- Pacjenci z nadciśnieniem tętniczym – regularnie, w celu oceny stanu naczyń siatkówki
- Osoby z rodzinnym występowaniem chorób oczu (jaskra, AMD) – częściej niż w populacji ogólnej
- Osoby stosujące przewlekle leki mogące wpływać na wzrok (kortykosteroidy, hydroksychlorochina, tamoksyfen) – według zaleceń lekarza
- Pacjenci po przebytych operacjach okulistycznych – zgodnie z zaleceniami operatora
Regularne badania okulistyczne, w połączeniu z szybką reakcją na niepokojące objawy, stanowią podstawę profilaktyki utraty wzroku. Warto pamiętać, że wiele chorób oczu, takich jak jaskra, we wczesnych stadiach przebiega bezobjawowo, a ich wykrycie jest możliwe jedynie podczas specjalistycznego badania okulistycznego. Leczenie rozpoczęte we wczesnej fazie choroby jest zwykle znacznie bardziej skuteczne i daje lepsze rokowania.
Czy zaćmę można wyleczyć bez operacji?
Obecnie nie istnieje skuteczna metoda leczenia zaćmy bez interwencji chirurgicznej. Na rynku dostępne są preparaty w postaci kropli do oczu zawierające substancje, które według producentów mogą spowolnić proces mętnienia soczewki, jednak ich skuteczność nie została jednoznacznie udowodniona w dużych, randomizowanych badaniach klinicznych.
Jedyną potwierdzoną naukowo i skuteczną metodą leczenia zaćmy jest zabieg operacyjny, polegający na usunięciu zmętniałej soczewki i zastąpieniu jej sztuczną soczewką wewnątrzgałkową. Współczesne techniki chirurgiczne, takie jak fakoemulsyfikacja, są bardzo bezpieczne i skuteczne, charakteryzują się krótkim czasem rekonwalescencji oraz wysokim odsetkiem powodzeń.
Warto zaznaczyć, że na wczesnym etapie rozwoju zaćmy, gdy zmętnienie soczewki jest niewielkie, a pacjent nie odczuwa jeszcze znacznego pogorszenia widzenia, możliwe jest stosowanie okularów korekcyjnych, które mogą tymczasowo poprawić ostrość wzroku. Jednak wraz z postępem choroby nawet najlepsza korekcja okularowa nie będzie w stanie przywrócić wyraźnego widzenia.
Jakie są pierwsze objawy jaskry i czy można ją całkowicie wyleczyć?
Jaskra, szczególnie w najpowszechniejszej postaci – jaskrze pierwotnej otwartego kąta, rozwija się podstępnie i na początku często nie daje żadnych wyraźnych objawów. To właśnie dlatego określana jest mianem „cichego złodzieja wzroku”. Do wczesnych objawów, które mogą sugerować rozwój jaskry, należą:
- Stopniowa utrata widzenia obwodowego (często niezauważana przez pacjenta)
- Trudności z adaptacją wzroku w ciemności
- Widzenie tęczowych kręgów wokół źródeł światła
- Częste zmiany w przepisanych okularach, które nie przynoszą poprawy widzenia
- Pogorszenie widzenia przy zmniejszonym kontraście
W przypadku jaskry zamkniętego kąta może wystąpić ostry atak, objawiający się:
- Intensywnym bólem oka
- Znacznym pogorszeniem widzenia
- Zaczerwienieniem oka
- Nudnościami i wymiotami
- Widzeniem tęczowych obwódek wokół źródeł światła
Jaskry nie można całkowicie wyleczyć, ponieważ uszkodzenia nerwu wzrokowego, które już nastąpiły, są nieodwracalne. Włókna nerwu wzrokowego nie mają zdolności regeneracji. Jednakże odpowiednio wczesne rozpoznanie i prawidłowe leczenie mogą skutecznie zahamować lub znacząco spowolnić progresję choroby, zapobiegając dalszej utracie widzenia.
Celem leczenia jaskry jest obniżenie ciśnienia wewnątrzgałkowego do poziomu, który nie powoduje dalszego uszkadzania nerwu wzrokowego. Osiąga się to poprzez:
- Leczenie farmakologiczne (krople obniżające ciśnienie wewnątrzgałkowe)
- Zabiegi laserowe (np. selektywna trabekuloplastyka laserowa)
- Zabiegi chirurgiczne (np. trabekulektomia, implantacja zastawek drenujących)
Kluczowe znaczenie ma regularne monitorowanie stanu nerwu wzrokowego, ciśnienia wewnątrzgałkowego oraz pola widzenia, co pozwala na szybką reakcję w przypadku progresji choroby i dostosowanie leczenia.
W jaki sposób zapobiegać zespołowi suchego oka podczas pracy przy komputerze?
Praca przy komputerze jest jednym z głównych czynników przyczyniających się do rozwoju zespołu suchego oka, głównie ze względu na zmniejszoną częstotliwość mrugania i zwiększone parowanie łez. Oto kilka skutecznych strategii zapobiegania i łagodzenia objawów suchego oka podczas pracy przy komputerze:
- Stosowanie zasady 20-20-20: Co 20 minut pracy przy komputerze należy na 20 sekund spojrzeć na obiekt oddalony o co najmniej 20 stóp (około 6 metrów). Pomaga to zrelaksować mięśnie oka i zwiększyć częstotliwość mrugania.
- Świadome mruganie: Podczas pracy z ekranem częstotliwość mrugania spada nawet o 60%. Warto przypominać sobie o świadomym, pełnym mruganiu, które rozprowadza film łzowy po powierzchni oka.
- Odpowiednie ustawienie monitora: Ekran powinien znajdować się nieco poniżej linii wzroku (około 10-20 stopni), w odległości 50-70 cm od oczu. Takie ustawienie zmniejsza powierzchnię odsłoniętej gałki ocznej i ogranicza parowanie łez.
- Zapewnienie odpowiedniego środowiska pracy:
- Utrzymywanie odpowiedniej wilgotności powietrza (40-60%)
- Unikanie bezpośredniego kierowania klimatyzacji lub ogrzewania na twarz
- Używanie nawilżaczy powietrza, szczególnie w sezonie grzewczym
- Eliminacja przeciągów i wiatru w miejscu pracy
- Regularne stosowanie sztucznych łez: Nawilżające krople do oczu (najlepiej bez konserwantów) można stosować prewencyjnie, nawet 3-4 razy dziennie podczas intensywnej pracy przy komputerze.
- Odpowiednie nawodnienie organizmu: Picie odpowiedniej ilości wody (około 2 litrów dziennie) wspomaga naturalne nawilżenie oczu.
- Zastosowanie filtrów niebieskiego światła: Można rozważyć zastosowanie okularów z filtrem światła niebieskiego lub ustawienie trybu ochrony oczu w urządzeniach elektronicznych, co może zmniejszyć zmęczenie oczu.
- Regularne przerwy: Oprócz zasady 20-20-20, warto robić krótkie 5-10 minutowe przerwy co godzinę, podczas których odchodzi się od komputera.
- Ciepłe kompresy na powieki: Regularne stosowanie (np. raz dziennie) ciepłych kompresów na zamknięte powieki pomaga w utrzymaniu prawidłowej funkcji gruczołów Meiboma, które produkują lipidową warstwę filmu łzowego.
- Suplementacja diety: Badania sugerują, że suplementacja kwasami omega-3 może poprawić jakość filmu łzowego. Można je przyjmować w formie suplementów lub spożywając tłuste ryby morskie, orzechy włoskie czy siemię lniane.
Warto pamiętać, że w przypadku utrzymujących się objawów suchości oczu, mimo stosowania powyższych zaleceń, należy skonsultować się z okulistą, który może zalecić bardziej zaawansowane metody leczenia.
Czy istnieją skuteczne metody profilaktyki zwyrodnienia plamki żółtej (AMD)?
Zwyrodnienie plamki żółtej (AMD) ma złożoną etiologię, a niektóre czynniki ryzyka, jak wiek czy predyspozycje genetyczne, nie podlegają modyfikacji. Istnieje jednak szereg działań profilaktycznych, które mogą zmniejszyć ryzyko rozwoju choroby lub spowolnić jej progresję:
- Zaprzestanie palenia tytoniu: Palenie jest jednym z najsilniejszych modyfikowalnych czynników ryzyka AMD. Badania wykazują, że palacze mają 2-4 razy większe ryzyko rozwoju AMD niż osoby niepalące.
- Ochrona oczu przed promieniowaniem UV: Noszenie okularów przeciwsłonecznych z filtrem UV oraz kapeluszy z szerokim rondem podczas przebywania na słońcu może zmniejszyć ryzyko uszkodzenia siatkówki.
- Zdrowa, zbilansowana dieta:
- Bogata w warzywa liściaste (szpinak, jarmuż, kapusta) zawierające luteinę i zeaksantynę
- Zawierająca tłuste ryby morskie (łosoś, makrela, sardynki) bogate w kwasy omega-3
- Obfitująca w kolorowe owoce i warzywa dostarczające antyoksydantów
- Ograniczająca spożycie nasyconych tłuszczów i cukrów prostych
- Suplementacja diety: U osób z wysokim ryzykiem AMD lub wczesnymi objawami choroby, badania AREDS i AREDS2 wykazały korzyści z przyjmowania specjalnie skomponowanych suplementów zawierających:
- Witaminę C (500 mg)
- Witaminę E (400 IU)
- Luteinę (10 mg)
- Zeaksantynę (2 mg)
- Cynk (80 mg jako tlenek cynku)
- Miedź (2 mg jako tlenek miedzi)
Suplementacja powinna być zawsze skonsultowana z lekarzem okulistą.
- Kontrola chorób współistniejących:
- Utrzymywanie prawidłowego ciśnienia tętniczego
- Kontrola poziomu cholesterolu we krwi
- Właściwe leczenie cukrzycy
- Utrzymywanie prawidłowej masy ciała
- Aktywność fizyczna: Regularne ćwiczenia fizyczne poprawiają krążenie i mogą wspierać zdrowie oczu poprzez redukcję stanów zapalnych i stresu oksydacyjnego.
- Regularne badania okulistyczne: Pozwalają na wczesne wykrycie zmian degeneracyjnych w plamce żółtej, kiedy możliwości terapeutyczne są największe. Zaleca się:
- Badanie co 2 lata dla osób w wieku 40-60 lat
- Badanie co rok dla osób powyżej 60 roku życia
- Częstsze kontrole dla osób z czynnikami ryzyka lub rodzinnym występowaniem AMD
- Self-monitoring: Regularne samobadanie przy użyciu testu Amslera (siatka kwadratów) może pomóc we wczesnym wykryciu zmian w widzeniu centralnym.
Warto podkreślić, że wczesne wykrycie AMD, szczególnie przejścia z postaci suchej do wysiękowej, ma kluczowe znaczenie dla skuteczności leczenia. Dlatego regularne badania okulistyczne są niezbędnym elementem profilaktyki, zwłaszcza u osób po 50. roku życia oraz z dodatkowymi czynnikami ryzyka.
Jak pielęgnować oczy u osób noszących soczewki kontaktowe?
Prawidłowa pielęgnacja oczu u osób noszących soczewki kontaktowe jest kluczowa dla zachowania zdrowia oczu i komfortu noszenia soczewek. Oto kompleksowe zalecenia:
- Higiena rąk:
- Dokładne mycie rąk wodą z mydłem i osuszanie jednorazowym ręcznikiem papierowym przed każdym kontaktem z soczewkami
- Unikanie mydeł z olejkami, balsamami czy perfumami, które mogą osadzać się na soczewkach
- W miarę możliwości używanie płynów do dezynfekcji rąk bez alkoholu
- Prawidłowe czyszczenie soczewek:
- Stosowanie przeznaczonego do danego typu soczewek płynu do czyszczenia i przechowywania
- Dokładne czyszczenie każdej strony soczewki przez co najmniej 20 sekund, pocierając palcem wskazującym o dłoń
- Dokładne płukanie soczewek płynem przed założeniem
- W przypadku soczewek miesięcznych – regularne stosowanie enzymatycznych środków czyszczących (zgodnie z zaleceniami producenta)
- Właściwe przechowywanie soczewek:
- Regularna wymiana pojemnika na soczewki (co najmniej raz na 3 miesiące)
- Codzienne opróżnianie pojemnika, płukanie świeżym płynem i pozostawianie do wyschnięcia na powietrzu
- Używanie świeżego płynu każdego dnia, nigdy nie dolewanie płynu do starego
- Trzymanie pojemnika zamkniętego, gdy nie jest używany
- Przestrzeganie zalecanego czasu noszenia:
- Nieprzekraczanie zalecanego przez producenta i lekarza okulistę czasu noszenia soczewek
- Zdejmowanie soczewek przed snem (chyba, że są to specjalne soczewki przeznaczone do noszenia podczas snu)
- Unikanie noszenia soczewek dłużej niż 12-14 godzin dziennie
- Nawilżanie oczu:
- Stosowanie kropli nawilżających przeznaczonych dla osób noszących soczewki kontaktowe
- Nawilżanie oczu podczas pracy przy komputerze lub w klimatyzowanych pomieszczeniach
- Unikanie kropli z vazokonstrykturami („na przekrwienie”), które mogą nasilać suchość oczu
- Prawidłowe zakładanie i zdejmowanie soczewek:
- Sprawdzanie soczewki przed założeniem pod kątem uszkodzeń, zabrudzeń lub wyschniętych krawędzi
- Zakładanie soczewek przed nałożeniem makijażu, zdejmowanie po jego usunięciu
- Delikatne zdejmowanie soczewek z zachowaniem odpowiedniej techniki, bez użycia nadmiernej siły
- Regularne badania kontrolne:
- Badanie okulistyczne co najmniej raz w roku, nawet przy braku dolegliwości
- Natychmiastowa konsultacja w przypadku wystąpienia objawów takich jak zaczerwienienie, ból, nadwrażliwość na światło, nadmierne łzawienie, zmętnienie widzenia
- Sytuacje szczególne:
- Zdejmowanie soczewek przed kąpielą, pływaniem, korzystaniem z sauny lub jacuzzi
- Unikanie noszenia soczewek podczas choroby, szczególnie infekcji oczu
- Używanie okularów do pracy przy komputerze, szczególnie pod koniec dnia, gdy oczy mogą być już zmęczone
- Niedopuszczanie do kontaktu soczewek z wodą z kranu, destylowaną czy butelkowaną – wszystkie te rodzaje wody mogą zawierać mikroorganizmy
- Kosmetyki a soczewki:
- Używanie beztłuszczowych, nieziarnistych i hypoalergicznych kosmetyków
- Stosowanie mascary wydłużającej zamiast pogrubiającej, która może powodować osadzanie się cząstek na soczewkach
- Unikanie eyelinerów wewnątrz linii rzęs i cieni do powiek z brokatem
- Wymiana kosmetyków do oczu co 3-6 miesięcy dla zmniejszenia ryzyka zakażeń
- Prawidłowa wymiana soczewek:
- Ścisłe przestrzeganie terminów wymiany soczewek (jednodniowe, dwutygodniowe, miesięczne)
- Prowadzenie kalendarza wymiany soczewek
- Posiadanie zapasowej pary okularów na wypadek problemów z soczewkami
Przestrzeganie tych zasad znacząco zmniejsza ryzyko powikłań, takich jak zapalenie rogówki czy spojówek, i pozwala na komfortowe korzystanie z soczewek kontaktowych przez długi czas.
Czy niedobór witamin może powodować problemy ze wzrokiem?
Tak, niedobór określonych witamin i składników odżywczych może prowadzić do poważnych problemów ze wzrokiem. Prawidłowe funkcjonowanie narządu wzroku wymaga odpowiedniego odżywienia, a długotrwałe braki mikroelementów mogą skutkować rozwojem schorzeń okulistycznych. Oto najważniejsze zależności:
- Witamina A (retinol):
- Niedobór prowadzi do tzw. kurzej ślepoty (ślepoty zmierzchowej) – zaburzeń widzenia w warunkach słabego oświetlenia
- W skrajnych przypadkach może powodować kseroftalmię (suche oczy), zmętnienie rogówki, a nawet ślepotę
- Jest szczególnie istotna dla prawidłowego funkcjonowania fotoreceptorów siatkówki (pręcików)
- Problem niedoboru witaminy A występuje głównie w krajach rozwijających się
- Witaminy z grupy B:
- Niedobór witaminy B1 (tiaminy) może prowadzić do neuropatii nerwu wzrokowego
- Niedobór witaminy B2 (ryboflawiny) może powodować światłowstręt, łzawienie i pieczenie oczu
- Niedobór witaminy B3 (niacyny) może przyczyniać się do rozwoju zapalenia nerwu wzrokowego
- Niedobór witaminy B6 (pirydoksyny) może powodować zapalenie spojówek i zaburzenia widzenia kolorów
- Niedobór witaminy B12 (kobalaminy) może prowadzić do neuropatii nerwu wzrokowego i zaburzeń widzenia centralnego
- Witamina C:
- Działa jako antyoksydant chroniący struktury oka przed stresem oksydacyjnym
- Jej niedobór może przyczyniać się do rozwoju zaćmy i AMD
- Wspiera zdrowie naczyń krwionośnych siatkówki
- Witamina E:
- Silny antyoksydant chroniący komórki oka przed uszkodzeniami oksydacyjnymi
- Jej niedobór może zwiększać ryzyko zaćmy i AMD
- Wspiera zdrowie błon komórkowych fotoreceptorów
- Kwasy tłuszczowe omega-3:
- Niezbędne dla prawidłowego rozwoju i funkcjonowania siatkówki
- Ich niedobór może przyczyniać się do rozwoju zespołu suchego oka
- Badania sugerują, że niewystarczająca podaż może zwiększać ryzyko AMD
- Cynk:
- Ważny składnik enzymów antyoksydacyjnych
- Niezbędny do transportu witaminy A z wątroby do siatkówki
- Jego niedobór może prowadzić do pogorszenia widzenia nocnego i zwiększać ryzyko AMD
- Luteina i zeaksantyna:
- Te karotenoidy gromadzą się w plamce żółtej, tworząc naturalny filtr chroniący przed uszkodzeniami wywołanymi światłem
- Ich niedobór może zwiększać podatność na uszkodzenia oksydacyjne siatkówki i przyczyniać się do rozwoju AMD
Warto zaznaczyć, że w krajach rozwiniętych poważne niedobory witamin prowadzące do zaburzeń widzenia są stosunkowo rzadkie. Jednak subkliniczne niedobory mogą występować częściej i przyczyniać się do zwiększonego ryzyka chorób oczu, szczególnie u osób starszych, stosujących restrykcyjne diety, nadużywających alkoholu lub cierpiących na zaburzenia wchłaniania.
Zbilansowana dieta, bogata w owoce, warzywa, ryby, orzechy i nasiona, zazwyczaj dostarcza wszystkich niezbędnych składników odżywczych dla zdrowia oczu. W przypadkach zwiększonego ryzyka chorób oczu (np. obciążenie rodzinne AMD) warto rozważyć suplementację po konsultacji z lekarzem.


