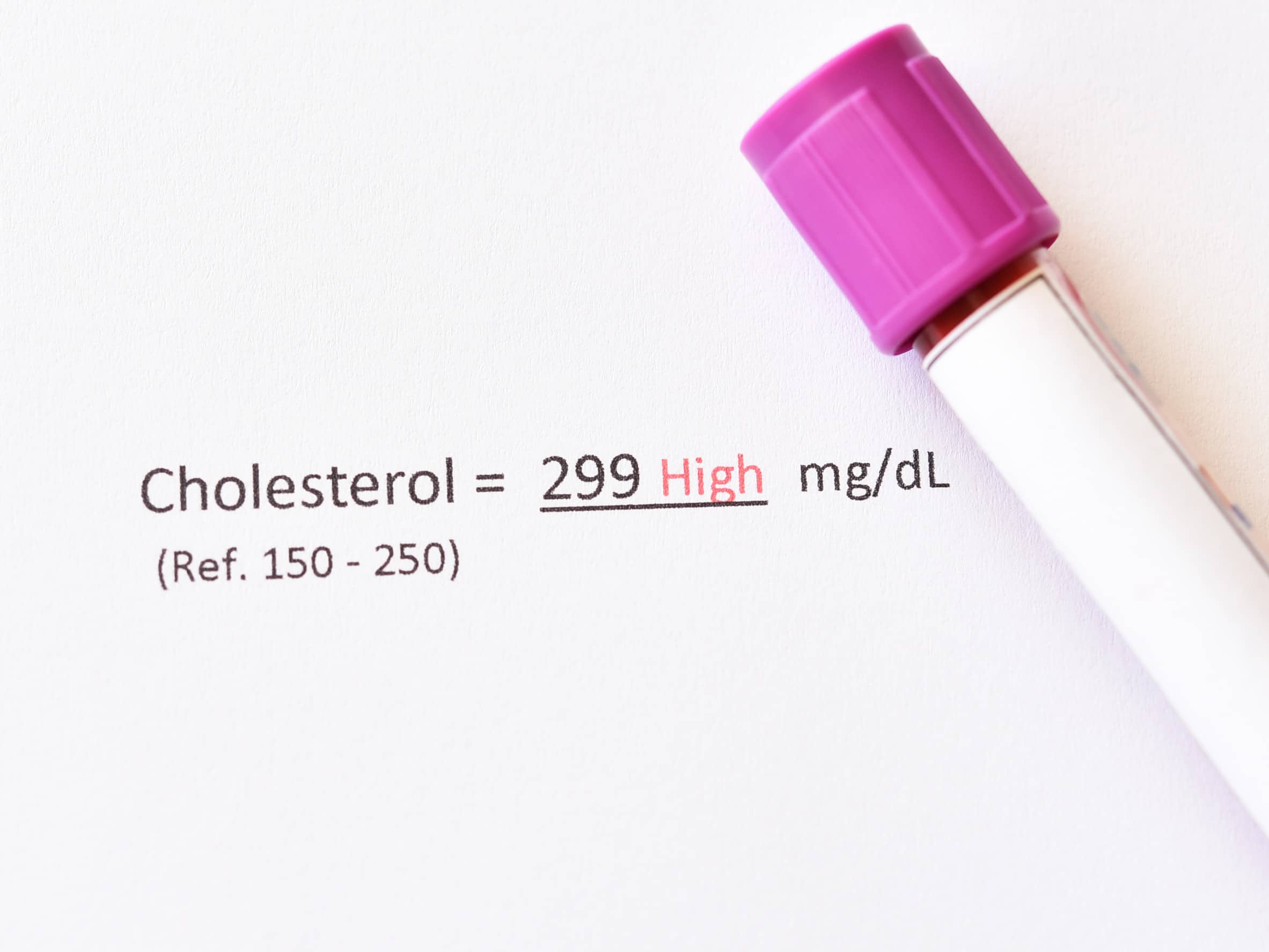Leki na obniżenie poziomu cholesterolu – skuteczne metody walki z hipercholesterolemią
Podwyższony poziom cholesterolu to problem dotykający miliony osób na całym świecie. Hipercholesterolemia dotyka około 61-70% dorosłych Polaków i znacząco zwiększa ryzyko rozwoju groźnych chorób układu sercowo-naczyniowego, w tym miażdżycy, zawału serca czy udaru mózgu. Na szczęście dzisiejsza medycyna i farmakologia oferują szereg skutecznych rozwiązań pozwalających kontrolować poziom cholesterolu we krwi. Rozwiązaniem mogą być zarówno zmiany stylu życia, jak i odpowiednio dobrane leki obniżające cholesterol. W tym artykule przedstawiamy kompleksowe informacje na temat metod walki z hipercholesterolemią – zarówno farmakologicznych, jak i niefarmakologicznych.
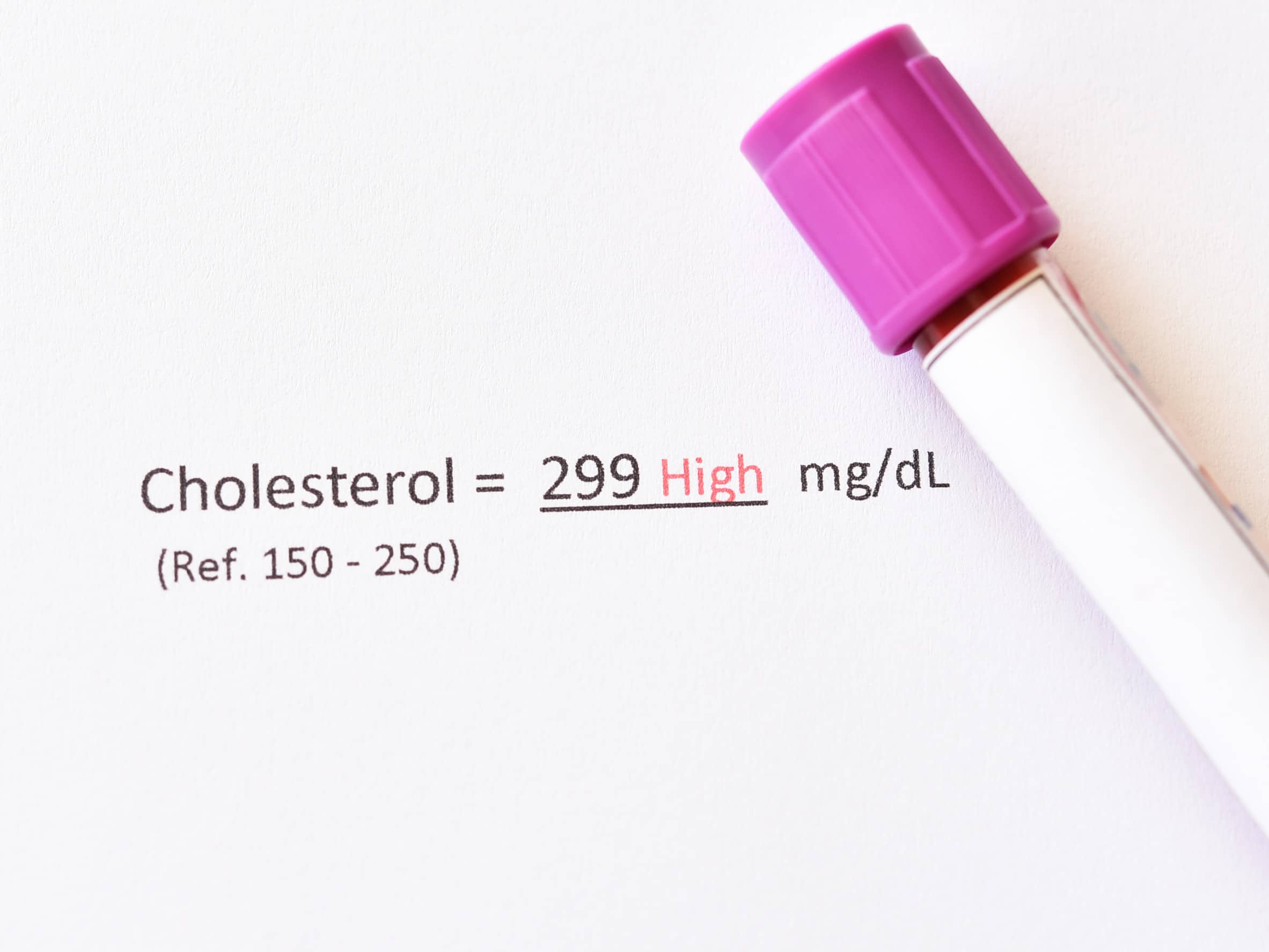
Cholesterol – przyjaciel czy wróg organizmu?
Cholesterol jest związkiem organicznym niezbędnym do prawidłowego funkcjonowania organizmu. Ten lipid (tłuszcz) pełni wiele kluczowych funkcji biologicznych:
- Stanowi ważny składnik błon komórkowych
- Uczestniczy w syntezie hormonów steroidowych (m.in. testosteronu, estrogenów, progesteronu)
- Jest prekursorem witaminy D
- Bierze udział w produkcji kwasów żółciowych
- Stanowi składnik osłonek mielinowych chroniących włókna nerwowe
Większość cholesterolu (około 70-80%) jest produkowana przez organizm, głównie w wątrobie, a pozostała część dostarczana jest z pożywieniem. Problemy zdrowotne pojawiają się, gdy jego całkowity poziom oraz stężenie niektórych frakcji przekracza bezpieczne wartości.
Frakcje cholesterolu i ich znaczenie dla zdrowia
W organizmie występują trzy główne frakcje cholesterolu:
- Cholesterol LDL (Low Density Lipoprotein) – tzw. „zły cholesterol”, którego nadmiar powoduje odkładanie się złogów w ścianach naczyń krwionośnych, przyczyniając się do rozwoju miażdżycy.
- Cholesterol HDL (High Density Lipoprotein) – tzw. „dobry cholesterol”, który transportuje nadmiar cholesterolu z tkanek do wątroby, gdzie ulega metabolizowaniu. Wysokie stężenie HDL chroni przed chorobami serca.
- Trójglicerydy – forma magazynowania tłuszczów w organizmie. Ich podwyższony poziom, podobnie jak w przypadku cholesterolu LDL, zwiększa ryzyko chorób sercowo-naczyniowych.
Normy cholesterolu we krwi
Prawidłowe wartości cholesterolu zależą od indywidualnego ryzyka sercowo-naczyniowego. Poniżej przedstawiamy ogólne wytyczne:
Dla osób zdrowych i z umiarkowanym ryzykiem chorób sercowo-naczyniowych:
- Cholesterol całkowity: do 190 mg/dl (5 mmol/l)
- LDL: do 115 mg/dl (3 mmol/l)
- HDL: > 40 mg/dl (1 mmol/l) u mężczyzn, > 45 mg/dl (1,2 mmol/l) u kobiet
- Trójglicerydy: < 150 mg/dl (1,7 mmol/l)
Dla osób z wysokim ryzykiem:
- Cholesterol całkowity: do 175 mg/dl (4,5 mmol/l)
- LDL: do 100 mg/dl (2,5 mmol/l)
- HDL: > 40 mg/dl u mężczyzn, > 45 mg/dl u kobiet
- Trójglicerydy: < 150 mg/dl
Dla osób z bardzo wysokim ryzykiem (z miażdżycą, cukrzycą, chorobą wieńcową):
- Cholesterol całkowity: do 175 mg/dl (4,5 mmol/l)
- LDL: do 70 mg/dl (1,8 mmol/l)
- HDL: > 40 mg/dl u mężczyzn, > 45 mg/dl u kobiet
- Trójglicerydy: < 150 mg/dl
Przyczyny wysokiego poziomu cholesterolu
Wysoki poziom cholesterolu może być wynikiem wielu czynników:
- Dieta bogata w tłuszcze nasycone i cholesterol (tłuste mięsa, produkty mleczne pełnotłuste, fast food)
- Brak aktywności fizycznej i siedzący tryb życia
- Otyłość i nadwaga
- Palenie papierosów
- Nadmierne spożycie alkoholu
- Wiek i płeć (ryzyko wzrasta wraz z wiekiem, szczególnie u mężczyzn powyżej 45 roku życia i kobiet po menopauzie)
- Czynniki genetyczne (np. rodzinna hipercholesterolemia)
- Choroby współistniejące (takie jak cukrzyca, niedoczynność tarczycy, choroby nerek)
Metody niefarmakologiczne obniżania poziomu cholesterolu
Przed wdrożeniem farmakoterapii warto spróbować metod niefarmakologicznych, które często mogą być wystarczające przy niewielkich przekroczeniach norm cholesterolu.
Dieta przyjazna sercu i naczyniom
Kluczowe znaczenie ma odpowiednia dieta:
- Ograniczenie nasyconych kwasów tłuszczowych obecnych w tłuszczach pochodzenia zwierzęcego (masło, smalec), tłustych mięsach, tłustych produktach mlecznych oraz oleju kokosowym i palmowym
- Zwiększenie spożycia nienasyconych kwasów tłuszczowych z tłustych ryb morskich (łosoś, makrela, śledź), oliwy z oliwek, oleju rzepakowego, awokado, orzechów i nasion
- Zwiększenie podaży błonnika z pełnoziarnistych produktów zbożowych, warzyw, owoców i roślin strączkowych
- Unikanie tłuszczów trans obecnych w przemysłowo produkowanych wyrobach cukierniczych, fast-foodach, słonych przekąskach i margarynach twardych
Aktywność fizyczna
Regularna aktywność fizyczna (minimum 30 minut dziennie przez 5 dni w tygodniu) przyczynia się do:
- Podwyższenia poziomu cholesterolu HDL
- Obniżenia poziomu trójglicerydów
- Redukcji masy ciała
- Poprawy wrażliwości tkanek na insulinę
Eliminacja używek
- Zaprzestanie palenia tytoniu – palenie obniża poziom „dobrego” cholesterolu HDL, zwiększa podatność LDL na utlenianie i uszkadza śródbłonek naczyń krwionośnych
- Ograniczenie spożycia alkoholu – nadmierne spożycie alkoholu podnosi poziom trójglicerydów i może prowadzić do nadciśnienia tętniczego
Leki na cholesterol bez recepty – skuteczne wsparcie w profilaktyce hipercholesterolemii
Preparaty dostępne bez recepty mogą stanowić cenne wsparcie w utrzymaniu prawidłowego poziomu cholesterolu, szczególnie w przypadkach, gdy jego wartości zbliżają się do górnej granicy normy. Należy jednak pamiętać, że nie zastępują one leków przepisanych przez lekarza.
Najskuteczniejsze składniki preparatów bez recepty
Bergamota
Ekstrakt z bergamoty – owocu cytrusowego rosnącego głównie w Kalabrii (południowe Włochy) – zawiera znaczne ilości polifenoli, które:
- Regulują poziom cholesterolu całkowitego i LDL
- Pomagają utrzymać prawidłowy poziom glukozy we krwi
- Wykazują silne działanie antyoksydacyjne
- Chronią naczynia krwionośne przed uszkodzeniami
Monakolina K z czerwonego ryżu
To naturalna substancja otrzymywana w procesie fermentacji czerwonego ryżu, często określana jako „naturalna statyna”. Jej działanie jest zbliżone do syntetycznych statyn:
- Hamuje działanie reduktazy HMG-CoA i syntezę cholesterolu w wątrobie
- Obniża poziom cholesterolu LDL
- 10 mg monakoliny K odpowiada dawce 5 mg lowastatyny (syntetycznej statyny)
W UE obecnie dostępna jest w suplementach diety w maksymalnej dawce 3 mg.
Kwasy omega-3
Nienasycone kwasy tłuszczowe omega-3 (EPA i DHA) wykazują udokumentowany korzystny wpływ na profil lipidowy:
- Obniżają poziom trójglicerydów
- Mogą podwyższać poziom „dobrego” cholesterolu HDL
- Działają przeciwzapalnie na śródbłonek naczyń krwionośnych
- Zmniejszają ryzyko wystąpienia poważnych chorób serca
Sterole roślinne (fitosterole)
Związki te mają strukturę podobną do cholesterolu i konkurują z nim o wchłanianie w jelitach:
- Zmniejszają wchłanianie cholesterolu pokarmowego o 30-40%
- Przyczyniają się do obniżenia poziomu cholesterolu LDL
- Nie wpływają negatywnie na poziom „dobrego” cholesterolu HDL
Wyciąg z karczocha
Ekstrakt z liści karczocha (Cynara scolymus):
- Wspomaga metabolizm tłuszczów
- Działa żółciopędnie i żółciotwórczo
- Wykazuje działanie hepatoprotekcyjne (ochronne dla wątroby)
- Pomaga regulować poziom cholesterolu i trójglicerydów
Witaminy z grupy B
Witaminy B (szczególnie B3, B6, B12 i kwas foliowy):
- Wpływają na prawidłowy metabolizm homocysteiny, której podwyższony poziom jest czynnikiem ryzyka miażdżycy
- Wspomagają metabolizm lipidów
- Działają ochronnie na układ sercowo-naczyniowy
Leki na cholesterol na receptę – gdy potrzebna jest silniejsza interwencja
W przypadku znacząco podwyższonego poziomu cholesterolu lub gdy metody niefarmakologiczne i suplementy nie przynoszą oczekiwanych efektów, lekarz może przepisać farmaceutyki dostępne wyłącznie na receptę.
Statyny – złoty standard w leczeniu hipercholesterolemii
Statyny to najlepiej przebadana i najskuteczniejsza grupa leków obniżających cholesterol. Działają poprzez hamowanie enzymu reduktazy HMG-CoA, kluczowego w syntezie cholesterolu w wątrobie.
Najważniejsze statyny:
Rosuwastatyna (preparaty: Roswera, Zahron, Suvardio)
- Najsilniejsza z dostępnych statyn
- Znacząco obniża poziom cholesterolu całkowitego i LDL
- Można stosować niezależnie od posiłków
- Dawka początkowa: 5-10 mg raz dziennie
Atorwastatyna
- Silnie obniża poziom cholesterolu LDL (do 55%)
- Długi okres półtrwania (około 14 godzin)
- Dawkowanie: 10-80 mg raz dziennie
Simwastatyna
- Umiarkowanie silna statyna
- Dobrze przebadana w dużych badaniach klinicznych
- Dawkowanie: 5-40 mg, najlepiej wieczorem
Statyny są uznawane za leki „przedłużające życie” ze względu na potwierdzone w badaniach klinicznych zmniejszenie ryzyka zgonów z przyczyn sercowo-naczyniowych.
Mechanizm działania statyn:
- Hamują reduktazę HMG-CoA, kluczowy enzym w syntezie cholesterolu
- Zmniejszają endogenną produkcję cholesterolu w wątrobie
- Zwiększają liczbę receptorów LDL na powierzchni komórek wątroby, co prowadzi do usuwania LDL z krwi
- Wykazują działanie przeciwzapalne i stabilizujące blaszki miażdżycowe
- Poprawiają funkcję śródbłonka naczyniowego
Możliwe działania niepożądane statyn:
- Bóle i osłabienie mięśni (mialgia)
- Podwyższenie poziomu enzymów wątrobowych
- Rzadziej: miopatia lub rabdomioliza (rozpad komórek mięśniowych)
- Dolegliwości żołądkowo-jelitowe (wzdęcia, bóle brzucha, zaparcia)
Fibraty – skuteczne w walce z hipertriglicerydemią
Fibraty (fenofibrat, ciprofibrat) działają głównie poprzez aktywację receptorów jądrowych typu alfa (PPARα), co prowadzi do:
- Znaczącego obniżenia poziomu trójglicerydów (o 30-50%)
- Umiarkowanego wzrostu poziomu HDL (o 5-15%)
- Niewielkiego spadku poziomu LDL (o 5-20%)
- Obniżenia poziomu kwasu moczowego
Przykładowe preparaty: Lipanor, Biofibrat, Fenardin.
Ezetimib – blokada wchłaniania cholesterolu w jelitach
Ezetimib działa w sposób odmienny od statyn – blokuje wchłanianie cholesterolu w jelitach poprzez wiązanie się z białkiem NPC1L1 w rąbku szczoteczkowym enterocytów.
Najważniejsze cechy ezetimibu:
- Obniża poziom cholesterolu LDL o 15-20%
- Może być stosowany w monoterapii lub jako uzupełnienie leczenia statyną
- Działa synergistycznie ze statynami (łączne stosowanie daje silniejszy efekt)
- Dobrze tolerowany przez większość pacjentów
Przykładowe preparaty: Ezehron, Ezen, Rosulip Plus.
Leki nowej generacji w terapii hipercholesterolemii
Dla pacjentów z ciężkimi postaciami hipercholesterolemii, szczególnie rodzinnej, lub z nietolerancją standardowych terapii, opracowano nowe, innowacyjne leki.
Inhibitory PCSK9
To przeciwciała monoklonalne blokujące działanie białka PCSK9, które w normalnych warunkach przyczynia się do degradacji receptorów dla LDL. Zablokowanie PCSK9 prowadzi do:
- Zwiększenia liczby receptorów LDL na powierzchni komórek wątroby
- Znaczącego obniżenia poziomu cholesterolu LDL (nawet o 60%)
- Zmniejszenia ryzyka incydentów sercowo-naczyniowych
Najważniejsi przedstawiciele:
Alirokumab (preparat: Praluent)
- Podawany podskórnie co 2-4 tygodnie
- Może być stosowany w monoterapii lub łącznie ze statynami
- Szczególnie skuteczny u pacjentów z rodzinną hipercholesterolemią
Ewolokumab (preparat: Repatha)
- Podobny mechanizm działania jak alirokumab
- Podawany podskórnie co 2 tygodnie lub raz w miesiącu
- Wykazuje synergizm ze statynami
Inhibitory PCSK9 są zwykle bardzo dobrze tolerowane, ale ich wysoki koszt ogranicza powszechne stosowanie.
Kiedy należy wdrożyć leczenie farmakologiczne?
Decyzja o wdrożeniu leczenia farmakologicznego powinna być podjęta przez lekarza na podstawie:
- Wyników badań poziomu lipidów (lipidogram)
- Oceny całkowitego ryzyka sercowo-naczyniowego (np. na podstawie skali SCORE)
- Obecności innych czynników ryzyka (nadciśnienie, cukrzyca, palenie tytoniu)
- Występowania chorób sercowo-naczyniowych w rodzinie
- Skuteczności wcześniej wprowadzonych zmian w stylu życia
U osób z bardzo wysokim ryzykiem sercowo-naczyniowym (np. po zawale serca) leczenie farmakologiczne powinno być wdrożone niezależnie od wyjściowych wartości cholesterolu.
Holistyczne podejście do kontroli poziomu cholesterolu
Najlepsze efekty w obniżaniu poziomu cholesterolu osiąga się stosując jednocześnie:
- Odpowiednią dietę bogatą w warzywa, owoce, pełne ziarna, ryby, oliwę z oliwek i orzechy
- Regularne ćwiczenia fizyczne – minimum 150 minut aktywności umiarkowanej lub 75 minut intensywnej tygodniowo
- Utrzymanie prawidłowej masy ciała
- Unikanie używek – alkoholu i tytoniu
- Farmakoterapię – gdy sama modyfikacja stylu życia nie wystarcza lub ryzyko sercowo-naczyniowe jest wysokie
Czy leki na cholesterol trzeba brać do końca życia?
W większości przypadków leczenie hipercholesterolemii jest długotrwałe, często dożywotnie, szczególnie u osób z rodzinną hipercholesterolemią lub po przebytych incydentach sercowo-naczyniowych. Nigdy nie należy odstawiać leków na własną rękę, gdyż może to prowadzić do:
- Gwałtownego wzrostu poziomu cholesterolu
- Destabilizacji blaszek miażdżycowych
- Zwiększonego ryzyka zawału serca lub udaru mózgu
Ewentualna zmiana leczenia powinna być zawsze konsultowana z lekarzem.
Czy statyny są szkodliwe?
Statyny należą do najlepiej przebadanych leków i są generalnie bezpieczne. Działania niepożądane występują stosunkowo rzadko i w większości przypadków są łagodne. Najczęściej zgłaszane dolegliwości to bóle mięśniowe, które dotyczą około 5-10% pacjentów. U niektórych osób mogą wystąpić podwyższone enzymy wątrobowe, dlatego podczas terapii zaleca się okresowe badania kontrolne.
Korzyści ze stosowania statyn znacznie przewyższają potencjalne ryzyko, szczególnie u osób z wysokim ryzykiem sercowo-naczyniowym.
Czy można łączyć różne leki na cholesterol?
Tak, w wielu przypadkach stosuje się terapię skojarzoną, łącząc leki o różnych mechanizmach działania, np. statynę z ezetimibem lub statynę z fibratem. Takie podejście pozwala na uzyskanie lepszych efektów przy stosowaniu niższych dawek poszczególnych leków, co może zmniejszyć ryzyko działań niepożądanych.
Łączenie różnych leków powinno odbywać się zawsze pod kontrolą lekarza, gdyż niektóre kombinacje mogą zwiększać ryzyko wystąpienia działań niepożądanych.
Kiedy najlepiej przyjmować leki na cholesterol?
Większość statyn najlepiej przyjmować wieczorem, gdyż synteza cholesterolu w wątrobie jest najbardziej intensywna w nocy. Wyjątkiem są atorwastatyna i rosuwastatyna, które ze względu na długi okres półtrwania mogą być przyjmowane o dowolnej porze dnia.
Fibraty najlepiej przyjmować podczas posiłku, aby zwiększyć ich wchłanianie i zmniejszyć ryzyko działań niepożądanych ze strony przewodu pokarmowego.
Ezetimib można przyjmować o dowolnej porze dnia, niezależnie od posiłków.
Czy leki na cholesterol wpływają na wątrobę?
Statyny są metabolizowane w wątrobie i mogą powodować przejściowy wzrost enzymów wątrobowych. Dlatego podczas terapii statynami zaleca się okresowe badania kontrolne poziomu transaminaz (ALT, AST). Istotny wzrost (trzykrotne przekroczenie górnej granicy normy) jest wskazaniem do modyfikacji leczenia.
U osób z aktywną chorobą wątroby lub znacznie podwyższonymi enzymami wątrobowymi statyny są przeciwwskazane.
Czy naturalne metody mogą zastąpić leki na cholesterol?
U osób z nieznacznie podwyższonym poziomem cholesterolu i niskim ryzykiem sercowo-naczyniowym modyfikacja stylu życia (dieta, aktywność fizyczna, redukcja masy ciała) może być wystarczająca do normalizacji parametrów lipidowych.
Jednak u osób z wysokim ryzykiem sercowo-naczyniowym, znacznie podwyższonym poziomem cholesterolu lub rodzinną hipercholesterolemią same metody naturalne zwykle nie są wystarczające i konieczne jest wdrożenie farmakoterapii.
Czy suplementy diety na cholesterol są skuteczne?
Niektóre suplementy diety, takie jak preparaty zawierające monakolinę K z czerwonego ryżu, sterole roślinne czy omega-3, mogą mieć korzystny wpływ na profil lipidowy. Jednak ich skuteczność jest zwykle mniejsza niż leków przepisywanych na receptę.
Suplementy mogą być pomocne jako uzupełnienie diety i zdrowego stylu życia u osób z nieznacznie podwyższonym poziomem cholesterolu lub jako wsparcie farmakoterapii u osób z wyższym ryzykiem.
Czy podczas stosowania leków na cholesterol można spożywać alkohol?
Umiarkowane spożycie alkoholu (np. lampka wina do obiadu) zazwyczaj nie stanowi problemu podczas terapii statynami. Jednak regularne i nadmierne spożywanie alkoholu może zwiększać ryzyko hepatotoksyczności (uszkodzenia wątroby) i miopatii (uszkodzenia mięśni), szczególnie podczas stosowania statyn.
Ponadto, alkohol podnosi poziom trójglicerydów, co może utrudniać osiągnięcie docelowych wartości lipidów.
Czy kobiety w ciąży mogą przyjmować leki na cholesterol?
Większość leków obniżających poziom cholesterolu, w tym statyny, fibraty i ezetimib, jest przeciwwskazana w ciąży ze względu na potencjalne ryzyko dla rozwijającego się płodu. Jeśli kobieta planująca ciążę przyjmuje leki na cholesterol, powinna skonsultować się z lekarzem w celu ustalenia bezpiecznego planu leczenia.
W przypadku konieczności kontroli hipercholesterolemii w ciąży, bezpieczniejsze mogą być żywice jonowymienne, które nie wchłaniają się do krwiobiegu.
Jak często należy kontrolować poziom cholesterolu podczas leczenia?
Częstotliwość badań kontrolnych zależy od indywidualnego przypadku, ale ogólnie zaleca się:
- Pierwsza kontrola po 4-6 tygodniach od rozpoczęcia leczenia lub zmiany dawki
- Po osiągnięciu docelowych wartości lipidów – kontrola co 6-12 miesięcy
- U osób z wysokim ryzykiem sercowo-naczyniowym lub po incydentach sercowo-naczyniowych – częstsze kontrole, np. co 3-6 miesięcy
Podczas badań kontrolnych ocenia się nie tylko poziom lipidów, ale również enzymy wątrobowe i ewentualnie kinazę kreatynową (przy objawach mięśniowych).